Las demencias en general, y la enfermedad de Alzheimer (EA) en concreto, se definen como un trastorno neurodegenerativo irreversible que ocasiona un deterioro global persistente, y cuya consecuencia son alteraciones en el carácter, cognición, conducta y personalidad.
Además, produce un grave deterioro de la vida social, laboral y cotidiana de la persona afectada, e interfiere el autogobierno de la misma.
Habitualmente aparece con síntomas muy discretos, silenciosos pero progresivos, con problemas leves de memoria y lenguaje en la vida cotidiana.
Específicamente, entre otros, lapsos de memoria semántica, olvido de acciones realizadas o por realizar, repetición de información a los pocos minutos de haberla expresado, problemas en la memoria visuoespacial…, y al que se van asociando alteraciones de otras funciones mentales y psicológicas:
Problemas en la planificación de la solución de problemas, problemas motivacionales para dirigir la conducta a meta, problemas de gestión de las emociones, etc . Al igual que otras demencias relacionadas (vasculares, frontales, enfermedad por cuerpos de Levy…), estas afectaciones suelen derivar en un deterioro en la ejecución efectiva de las actividades de la vida diaria e intrusión del paciente en una situación de dependencia que termina en institucionalización o en convertirse en una importante carga para los familiares y cuidadores.
Finaliza siempre con la pérdida completa de la biografía y la identidad personal.
La secuencia intermedia en este proceso es más dificultosa de determinar. La progresión de la enfermedad es heterogénea. En algunas personas la evolución del proceso de deterioro se acelera más en algunas capacidades mientras conserva relativamente bien otras. Esta progresión viene determinada por las anomalías en los circuitos neuronales en los que el daño neurológico se va haciendo más reconocible. Por ejemplo, la típica progresión inicial del daño en la corteza entorrinal, estructura paralímbica del lóbulo temporal y, posteriormente, el hipocampo, suele acuciar los problemas de la memoria reciente.
En consecuencia, la pérdida de esta capacidad se hace más relevante que otras: los circuitos de memoria son los más vulnerables en la patología de la EA y, por lo tanto, los primeros en verse afectados.
De este modo muchas veces se identifica “demencia” con “pérdida de memoria”. Otros pacientes en cambio, sufren más daños en procesos manipulativos, o en problemas del lenguaje por afectación temporal de peor pronóstico clínico, o diferentes problemas de tipo perceptivo (visual, auditivo, olfativo…) como las afectaciones parietooccipital es.
Si bien en todos los casos las afectaciones acaban por converger en un deterioro generalizado.
De este modo, las demencias son una enfermedad física de tipo neurológico, pero su principal consecuencia es una amplia variedad de problemas psíquicos, cognitivos y conductuales. De hecho, la intervención con estos pacientes, tanto la farmacológica como la psicológica, tiene como principal objetivo atajar estos síntomas que afectan directamente a la calidad de vida de los pacientes.
Esta especial relación entre el deterioro neurológico y los síntomas que muestra el paciente da una especial relevancia a la relación entre la evaluación del paciente y los programas de intervención a desarrollar con el mismo (véase figura 1).
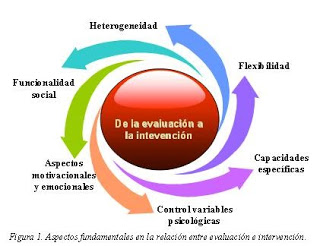
Si la enfermedad es heterogénea y no hay dos enfermos iguales -especialmente en las primeras fases de la enfermedad-, los procesos de evaluación y las consecuentes intervenciones que se planifiquen con estos pacientes deberán serlo también. Y cualquier tipo de intervención deberá ser flexible para adaptarse a las características específicas del paciente. Esta flexibilidad y heterogeneidad exige, por lo tanto, que el responsable de la intervención esté capacitado además para realizar la evaluación neurocognitiva adecuada que determine las capacidades cognitivas y conductuales más dañadas en los pacientes con demencia. Evaluación neurocognitiva adecuada implica utilizar las pruebas cognitivas idóneas para medir capacidades específicas. No implica hacer una evaluación neuropsicológica con fines diagnósticos, sino desarrollar la intervención más adecuada para el paciente con demencia. Un ejemplo: Si un paciente sufre problemas motivacionales por un severo déficit de activación cerebral o arousal suficiente para enfrentarse a las demandas de la vida diaria, de nada servirán sesudos programas de actividades muchas veces tediosas. Será necesario y fundamental un programa de activación cerebral, y por ende cognitivo, que permita elevar el nivel de arousal a las cotas necesarias para el desarrollo del programa cognitivo. Otro ejemplo de la importancia de la evaluación neurocognitiva es el control de variables psicológicas que afectan al desarrollo de la intervención. El control de la ansiedad, control de los trastornos emocionales (depresión, melancolía, apatía o agitación), determinarán parte de los componentes del programa de intervención (programas de relajación, activación, ejercicio aeróbico, ejercicios con un claro objetivo motivador, etc.).
Por último, la evaluación debe tener en cuenta los aspectos funcionales y sociales del paciente. La familia directa, o en su caso los cuidadores, es la que mejor precisa aquellos aspectos funcionales más deteriorados o con mayor relevancia en el mantenimiento de la calidad de vida del enfermo.
Intervención neurocognitiva en las demencias
La neurología, el área médica que tradicionalmente se ha dedicado a la evaluación e intervención en las demencias, ha tenido como objetivo principal detener, controlar o ralentizar el progresivo deterioro cognitivo-conductual con fármacos inhibidores de la acetilcolinestarasa como el donepezilo y rivastigmina.
Fármacos estos que pretenden detener la pérdida neuronal y mantener y modular la eficacia de la actividad colinérgica en las sinapsis neuronales. Otros fármacos, como la galantamina, pretenden potenciar la transmisión colinergica. Por último, fármacos como la mementina actúan como antagonista de la NMDA. Estos fármacos tienen como objetivo final permitirá las zonas no dañadas transmitir la información a través de los circuitos cerebrales y, de forma indirecta, mantener las capacidades cognitivas y psicológicas en los casos en que éstas se hayan de alguna manera conservadas (caso que ocurre de una forma relevante en el caso de la demencia leve o moderada). Sin embargo, se ha venido comprobando repetidamente que la demencia leve-moderada (el 75% de los casos) se puede beneficiar–además de estas terapias farmacológicas-de otro tipo de estrategias terapéuticas sintomáticas y paliativas en beneficio del enfermo y de su familia (Tárraga, 1991).
Estas terapias provienen de diferentes áreas científicas y se basan en diferentes modelos de intervención (véase tabla 1).

Entre ellas, quizás hasta ahora la más importante es la estimulación cognitiva y otras medidas terapéuticas psicológicas más o menos específicas (Muñiz et al., 2005; Olazarán et al., 2004).
De hecho, actividades cognitivas tales como leer, escribir, participar en grupos de discusión, realizar juegos de mesa, tocar un instrumento musical o hacer puzzles y crucigramas, son de los pocos elementos que parecen disminuir el riesgo de demencia y paliar el rápido desarrollo de la enfermedad
(Verghese, 2003)
Todo este tipo de actividades están basadas en el uso directo o indirecto de los procesos de aprendizaje, el manejo de las implicaciones psico-afectivas para mantener nuestras capacidades mentales, y la preservación de las capacidades de comunicación que nuestro cerebro mantiene con el exterior para intercambiar información y restaurar circuitos y funciones que están dañadas. Estas técnicas tienen como soporte terapéutico básico la comunicación a través de los diferentes órganos sensoriales con nuestros procesos cognitivos: lenguaje, sensaciones visuales, auditivas, motoras, táctiles, olfativas; estímulos internos de la memoria semántica, olfativa, auditiva… además de las relaciones sociales, emocionales y motivacionales.
De este modo, es preciso establecer programas de intervención cognitiva que optimicen la cognición, prevengan los problemas de la conducta y mantengan en la medida de lo posible las funciones cognitivas de los enfermos con demencia.
Programas basados en la capacidad de comunicación de nuestro cerebro. Esta intervención tendrá consecuencias positivas en el ámbito familiar. médico-familia más adecuados, establecer programas de apoyo y programas psico-educativos precoces dirigidos a los familiares y el paciente con el objetivo de disminuir el malestar emocional que comporta un diagnóstico de demencia y otros posibles trastornos que se derivan del mismo (Zunzunegi, 2003).
AUTORES:
Juan José García Meilán – Profesor de Diploma y Máster en demencias y enfermedad de Alzheimer
Juan Carro Ramos – Profesor de Diploma y Máster en demencias y enfermedad de Alzheimer
Instituto de Neurociencias de Castilla y León (INCYL) – Universidad de Salamanca
Descubre más desde Alzheimer Universal
Suscríbete y recibe las últimas entradas en tu correo electrónico.
